▷院長ブログ「[院内勉強会]下垂体性巨人症・先端巨大症の治療薬💊」2019/5/29(水)
下垂体腺腫の診断と治療
はじめに
脳神経外科を志して以来、30年以上にわたり、ライフワークとして下垂体腺腫の診断と治療さらに研究に取り組んで参りました。下垂体腺腫に対する治療経験は豊富であり、手術経験は1000例を超えており、その成績も上々であったと自負しております。その豊富な経験をもとに下垂体腺腫の診断と治療に関してまとめました。この内容は日本脳神経外科学会コングレスの教育用資材としても採用されていました。また、下垂体腺腫は特定疾患(難病)に指定されており、所定の手続きを踏めば、医療費の助成が受けられます。下垂体腺腫に付随した汎下垂体機能低下症も同様です。
下垂体腺腫とは
下垂体は、脳の正中部でトルコ鞍と呼ばれる骨のくぼみの中に存在しているホルモンの中枢であり、全身の各臓器に働きかけてホルモンの分泌を促しています。下垂体腺腫は下垂体の一部の細胞が腫瘍化したものです。原発性脳腫瘍中、第3番目に多い腫瘍ですので、稀な腫瘍ではありません。一般的には、青壮年期から老年期に多く発生しますが、稀に、小児期にも見られます。組織学的には良性の腫瘍で、一般的には他の部位に転移したりすることはありません。ホルモンを過剰に分泌するもの (ホルモン産生腺腫)とホルモンを分泌しないもの (非機能性腺腫)に大きく分けられます。非機能性腺腫 (約40%)、プロラクチン産生腺腫 (約30%)、成長ホルモン腺腫 (約20%)、副腎皮質刺激ホルモン産生腺腫 (約5%)、甲状腺刺激ホルモン産生腺腫 (約1%)、その他 (約4%)です。
症状
腫瘍が大きくなることによって周囲の組織を圧迫して生じる症状と、ホルモン産生の変化による内分泌症状とに大別されます。視神経や視交叉を圧迫することによって視力視野障害が生じたり、非常に大きくなって脳脊髄液の流れを障害して水頭症をきたしたりします。非機能性のものではホルモンが少なくなることによって下垂体機能低下症が生じます。具体的には、男性では、性欲低下や勃起不全などの性機能障害、女性では、月経不順、無月経などです。また、腫瘍内に突然出血することがあり、そのような場合には、突然の頭痛および視力視野障害や眼球運動障害などが生じます。
ホルモン産生腺腫では産生されるホルモンの種類によって症状が異なります。
プロラクチン産生腺腫では成人女性の場合には月経不順や無月経、さらに乳汁分泌を呈します。男性ですと性欲低下や勃起不全になりますが、なかなか気づかれない事が多いようです。
成長ホルモン産生腺腫では、小児期にこの病気になると身長や手足が異常に伸び、いわゆる巨人症になります。成人になってからですと手足の先端や額、下顎、鼻、唇、舌などが肥大し先端巨大症と云われます。靴や指輪のサイズが合わなくなったとか、数年前に比べて顔つきがかなり変わったということからこの病気が発見される事がよくあります。また、糖尿病、高血圧などの原因となっている場合もあります。
副腎皮質刺激ホルモン産生腺腫はクッシング病と呼ばれ、顔が満月様に丸くなり、手足に比べて胸や腹部が太る、いわゆる中心性肥満という体型になります。にきびができやすくなり、体毛が濃くなります。また、思春期になっても月経が発来しないといった原発性の無月経の原因のひとつでもあります。
診断
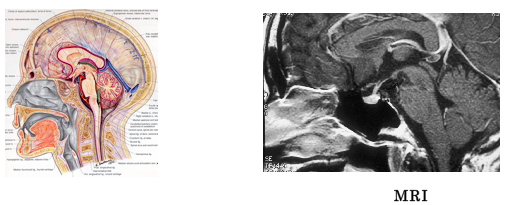
大きな腫瘍では、頭部単純レントゲン撮影にてトルコ鞍の風船状拡大や破壊を認め、CT検査でトルコ鞍内から鞍上部にかけての軽度に造影される腫瘍として認められます。近年はMRIが小さな腫瘍の診断にも有用です。特に造影剤を用いた画像で、下垂体腺腫は造影効果の少ない腫瘍として描出されます。腫瘍が小さい場合は、造影剤の急速注入下に時間経過とともにMRIを連続して撮影し診断する方法もあります。
内分泌学的検査も必須で、ホルモン産生腺腫かどうか、下垂体の機能は十分に残っているのかなどを調べる必要があります。血中のホルモン値の基礎値を測定し、過剰であれば、ホルモン負荷試験を追加し診断を確定します。下垂体機能不全の場合も同様で、ホルモン値基礎値で分泌不全があれば負荷試験を追加します。
診断および手術に必要な画像診断
- 頭のレントゲン撮影
- 鼻腔内のCT
- 下垂体のMRI
- (脳内のMRA)
治療
1)非機能性下垂体腺腫:ホルモン分泌しない腫瘍
腫瘍が小さく無症状の場合は経過観察が優先されます。視力視野障害が出現したり視神経が圧迫されたりしている場合は外科治療が行われます。治療法の第一選択は経鼻的経蝶形骨洞手術(経鼻的手術)による腫瘍の摘出です。大きな腫瘍の場合は、数回に分けて経鼻的手術を施行し腫瘍を摘出することもあります。トルコ鞍の大きさや腫瘍の伸展方向・性状 (線維性分に富む硬い腫瘍など)よっては、開頭術を選択する場合もあります。この腫瘍に対しては、有効な薬剤はありません。放射線治療が必要な場合もあります。
2)ホルモン産生下垂体腺腫
a)プロラクチン産生下垂体腺腫 (プロラクチノーマ)
治療の原則は薬物治療です。主としてカベルゴリンが使われることが多いです。定期的に内服できない例、吐き気などの副作用の為に内服を続行できない例視神経を圧迫しているような大きな腫瘍で早期の妊娠を希望している例など限られた例です。
b)成長ホルモン産生下垂体腺腫・甲状腺刺激ホルモン産生下垂体腺腫
治療法の第一選択は経鼻的手術による腫瘍の摘出です。手術的により摘出することが難しい領域 (海綿静脈洞内など)に腫瘍が残存した場合は、薬物療法や定位的放射線療法 (ガンマナイフやサイバーナイフなど)を施行します。薬物療法としてはオクトレオタイドやランレオタイドの注射薬が一般的です。
C)副腎皮質刺激ホルモン産生下垂体腺腫
治療法の第一選択は経鼻的手術による腫瘍の摘出です。しかしながら、この腫瘍の診断および治療はかなり難しく、また、再発率も他の下垂体腺腫に比べ圧倒的に高率であることなどから、この疾患については下垂体疾患の専門家に治療を委ねることが望ましいと思われます。腫瘍が残存した場合は、放射線療法 (ガンマナイフやサイバーナイフなど)や薬物療法が行われます。
下垂体腺腫の手術法
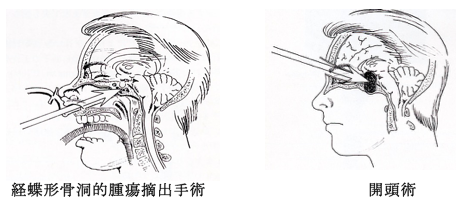
全身麻酔下に行います。経鼻的に腫瘍を摘出することが一般的です。内視鏡や顕微鏡を用いて行われます。開頭法の適応は特殊な例に限られます。
私自身は1000例以上の経鼻的腫瘍摘出術の経験があります。他の術者と比べても良好な手術成績であったと自負しております。
経鼻的―経蝶形骨洞的腫瘍摘出術 (経鼻的手術)
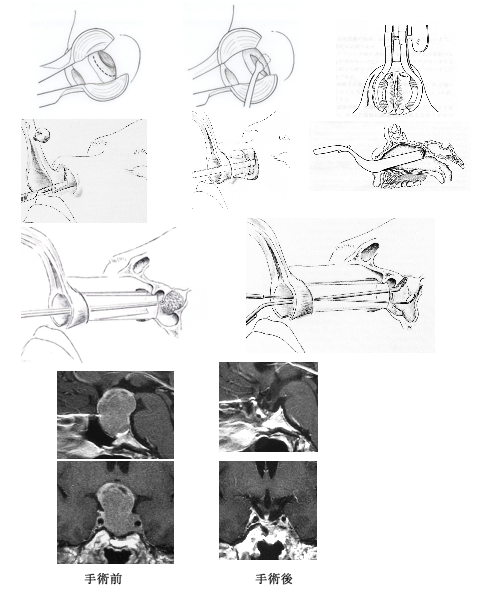
手術の合併症
1)内頚動脈の損傷
下垂体の両側には海綿静脈洞というお部屋があり、その中を内頚動脈が走行しています。手術時、その動脈を損傷すると大出血を生じて命に関わる事もあります。術者が最も注意して慎重になるところですので、通常はそのようなことは滅多にありません。しかし、腫瘍により血管が変位していたり、血管周囲に腫瘍が浸潤しているような場合などには血管損傷の恐れが生じます。ひとたび、この血管が損傷されるとかなりの出血が起こり、輸血をせざるを得なくなります。10 リットル以上の出血がある場合もあります。止血できなければ命を落とすこともあり得ます。したがって、通常はこの手術は輸血を必要としませんが、このような場合は輸血が必要になりますので輸血の承諾が必ず事前に必要になります。血管を圧迫して止血できない最悪の場合は、内頚動脈を頚部で縛ってしまうこともあり得ます。その状況に応じて重大な神経脱落症状を残すこともあり得るわけです。
2)髄液漏
脳と脊髄は硬膜という硬い膜に囲まれ、髄液という非常にきれいな水の中に浮いています。その髄液は一日約500 mlほど作られ脳と脊髄の周囲を循環しています。下垂体の上部には鞍隔膜という膜があり、その髄液が鼻の方に漏れないようになっています。腫瘍が大きな場合や腫瘍が鞍隔膜に浸潤しているような場合には、腫瘍摘出後に髄液がそこから漏れだしてしまいます。それを止めなければ、逆向性に頭蓋内にバイ菌が入り込み脳内に感染して命に関わる事になりかねません。そのような場合は、通常、大腿部から筋肉を採取して腫瘍の摘出部に挿入してその漏れを止めます。どうしても漏れが止められない場合は、腰椎ドレナージを施行します。これは、腰椎から針をさして脊髄腔に細いカテーテルを挿入し、ここから髄液を排除することにより漏れを止める方法です。数日間、留置します。それでも止まらない場合は、再経鼻的手術をします。
3)下垂体機能低下症
術後に一過性に下垂体機能障害が生じる場合があります。非常に多く尿が出たり、体がだるくなったりします。これは、ホルモン剤を補充することによりコントロールすることができます。ホルモン補充は数か月続けられる場合もあります。
4)鼻腔内の合併症
この経鼻的手術により鼻が変形したり、鼻腔内の調子が悪くなったりすることは、通常ありません。鼻血などの合併症が見られる場合もあります。
5)ホルモン補充療法
下垂体機能低下症により下垂体からのホルモン分泌が不足するとホルモン不足による症状が出現します。下垂体に関連したホルモン補充には、甲状腺ホルモン (チラーヂンSなど)・副腎皮質ホルモン (コートリルなど)・成長ホルモン (ヒューマトロープCやノルディトロピンなど)・抗利尿ホルモン (デスモプレシンなど)・男性ホルモン (テストステロンなど)などがあります。

